コロナが流行り、ワクチンや治療薬が市場に広まり始めるにつれて、さまざまにその効果が推論されてきました。
科学的にしかるべき方法で実施された研究をもとにその効果を議論する人もいれば、
医療者に関わる方は自身の臨床経験をもとに、
またそうでない方の中には自分自身や自分の身の回りの経験をもとに、ワクチン・治療薬の議論をされる方もいらっしゃいます。
さて、ここで大切なことは、
「どのように評価すれば、ワクチン・薬の効果が正しく測定できるのか」
ということですね。
この評価が正しくできていなければ、いくら「ワクチン・薬に効果はあるのか」という議論に白熱したとしても、それは誤った結論にしか着地しません。
そして、SNSや身の回りで時折耳にする「私や、私の周りがこうだったから、ワクチン・薬に効果がある」という判断方法は、残念ながら医学研究の原則に照らせば誤った方法となります。
つまり、「私や私の周りの経験」に基づいてコロナのワクチン・薬を使う、使わないの判断をくだしてしまうと、それは誤った判断になる恐れがあるということです。
というわけで本日は、医学・医学研究の非専門家の方々に向けて、「なぜ”私や私の周りの経験”に基づいてコロナワクチン・薬の効果を判断することができないのか」ということを、医学研究の専門家である私が4つの理由に分けて解説していきたいと思います。
なお、本記事はコロナワクチン・薬の使用に関して読者に何らかの選択肢を推奨するものではなく、それ以前の意思決定の方法に対する推奨であることをご留意頂けますと幸いです。
また、本記事はコロナワクチン・治療薬の効果を判断する上で、「”私の経験”を一切用いてはいけない」ということを主張するものではございません。”私の経験”も大切であるが、その限界を十分に理解した上で、正しく行われた研究・信頼できる専門家の意見も交えて判断することが大切である、ということをお伝えしたいと思っております。
①比較可能性がない
医学研究において薬やワクチンの効果を評価する際の大原則は、「比較」です。
ワクチンを打った人たちだけを集めて、コロナへの感染状況を観察したとしても、それが「打たなかった人と比べてどうだったのか?」ということを確かめないと、「ワクチンを打った効果」は分かりません。
それはそうですよね。
たとえば、スーパーAで販売しているリンゴの値段が高いかどうかを判断する上でも、比べる先がいなければそれが「高い」とも「安い」とも言うことはできません。
スーパーBで販売しているリンゴと比べるか、それかスーパーAの去年のリンゴと比べるかして、比較対象をおくことで初めて「いま手元にあるリンゴの値段が高いのか安いのか」という判断ができるわけです。
さて、ワクチンに話を戻しましょう。
もし「あたながワクチンを打った効果がどうなのか?」という評価をしたいのであれば、比較の原則に照らせば、「あなたがワクチンを打っていない効果」を手に入れて比較するしかありません。
つまり、タイムマシンで時を戻して、「やっぱりワクチン打つのやーめた」とするか、それかあなたと完全に状態が同じクローンを作り出して、「オリジナルの私はワクチンを打つけれど、クローンには打たせない」という方法をとるしかありません。
はい、もちろんそんなことは不可能ですね。
では医学研究ではどうするのか?
医学研究では、タイムマシンやクローン人間を作る代わりに、「ワクチンを打つ集団」と「ワクチンを打たない集団」を用意して、その2グループ間での比較を行うんですね。
「なんだ、それなら私だってやってるよ、
私の家族はワクチンを打ってない、でも隣の家族はワクチンを打った、
なのに、どちらの家族にもコロナの発症はいない、
だからワクチンには効果がないはずだ」
と思う方もいらっしゃるかもしれません。
その考え方は、「比較をする」という一点においてまさに正解です!
ただ、医学研究で正しくワクチン・薬の効果を測定するためには、単純に2つの集団を比較するだけではだめなんですね。
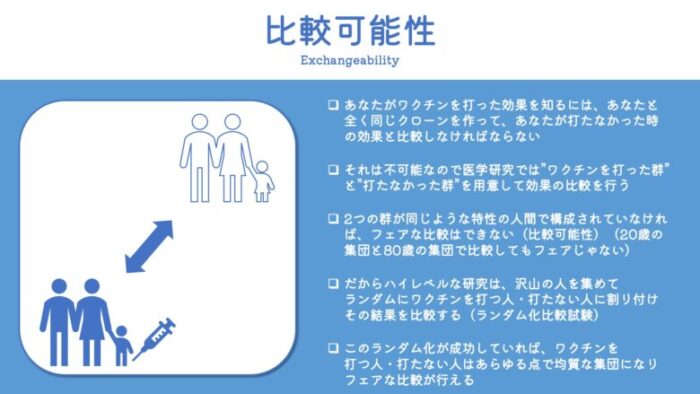
そこで登場する概念が、比較可能性。
英語ではExchangeabilityなんていうふうに表現されます。
これは、「ただワクチンを打った群と打ってない群を比較するだけじゃなくて、フェアな比較ができていますか?」という概念です。
思い出してください、タイムマシンとクローン人間の話を。
私がなぜそれらを例にあげたかというと、タイムマシンとクローン人間の場合は、オリジナルの”私”と完全に同じ”私”を用意することができるからです。
では、こんな状況はどうでしょうか?
ワクチンを打った群ではコロナに罹った人が20%だった。
一方、ワクチンを打ってない群ではコロナに罹った人が15%だった。
これだけ見ると、「なんだ、ワクチンを打った群の方がコロナに罹ってるじゃないか!ワクチンなんて無意味だ!」と思われる方もいらっしゃるかもしれません。
いえいえ、ちょっと待ってください。
大切なのは、この比較がフェアな比較になっているかどうかです。
それを確かめるために、ワクチンを打った群と打っていない群がそれぞれどんな人たちで構成されているのか、蓋を開けてみましょう。
| ワクチンを打った群 | ワクチンを打ってない群 | |
| 年齢 | 60歳 | 30歳 |
| 住所 | コロナ患者が多発する市区町村 | コロナ患者がわずかな市区町村 |
| 仕事 | 日々多くの人と接するサービスマン | 自宅にいることが多い主婦・主夫 |
さて、蓋を開けてみると、ワクチンを打った群とワクチンを打っていない群ではまるっきり集団の特性が異なっていることがわかります。
ワクチンを打った群は、もともとコロナに感染しやすい状況に置かれていたということですね。
これでは、この2群間には比較可能性がなく、フェアな比較ができないということになってしまいます。
このような状況では、たとえ比較群を用意したとしても、安易に比較を行ってはいけません。
では、ハイレベルな医学研究ではどのようにして比較可能性を確保しているのでしょうか?
そのための方法が、ランダム化比較試験と呼ばれるものです。
手順はこうです。
①まず、ワクチンを打っていない十分な数の被験者を集めます。
②次に、一定の割合で(5:5など)被験者をランダムに”ワクチン接種群”・”非接種群”に分けます
③それぞれの群を追跡し、ワクチンの効果を測定します
④そして最後に、2群間でのワクチン効果を比較します
被験者を「ランダム」にワクチン接種群・非接種群に割り振ると、どんな良いことがあるのでしょう?
それは、十分な数の被験者を集めて、ランダム化が成功した場合、2つの群はあらゆる特性において似通った特性を持つということが期待できるということです。
つまり、比較可能性を確保することができるということですね。
ハイレベルな医学研究では、このように比較研究を担保するためだけに、非常に厳密な手段でランダム化を行います。
だからこそ、そこから生まれた結果は信頼できるものになるというわけですね。
逆にいうと、比較可能性がないにも関わらず、身近な”ワクチンを打った群”と”打ってない群”を比べてはいけないということになります。
一般化可能性
比較可能性に続いて、何だかよくわからない言葉が出てきましたね
ゆっくり確認していきましょう。
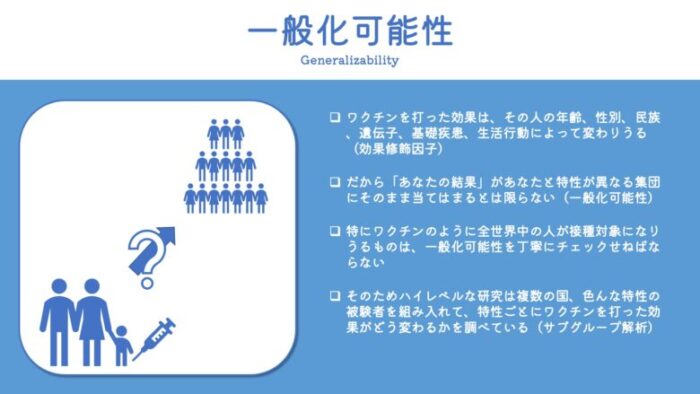
一般化可能性は英語でGeneralizabilityと呼ばれます。
特定の集団で得られた研究結果が、その集団とは異なる特性を持つ集団に対して、どれだけ適用できるのか、つまり”一般化できるのか”ということです。
当たり前のように聞こえるかもしれませんが、ワクチンや薬の効果は使用者の特性によって異なる可能性があります。
たとえば、体重10kgの子供と70kgの成人男性が同じワクチン・薬を使ったとしても、効果は異なる可能性があるでしょう。
年齢と同じように、ワクチン・薬の効果は性別、民族、体重、遺伝子、妊娠状態、生活習慣、健康状態など、さまざまな特性によって影響される可能性があります。
専門用語で、こうした特徴を”効果修飾因子”なんていうふうに表現します。
となると、「私の経験」をもとに「ワクチン・薬が効く/効かない」と大きな主語で語ってしまうのは非常に危険です。
私たちが普段お付き合いしている方だけ見ても、その特性は千差万別でしょう。
ですから、「私はワクチンを打ってこうだったから、あなたもこうに違いない」と断定することはできないのです。
この問題をクリアするためにハイレベルな医学研究はどうしているのか。
複数の国から、さまざまな特性を持つ被験者を集めるのです。
そして、被験者全体でワクチン・薬の効果を評価するだけではなく、被験者の特性ごとに集団を分けて、それぞれの集団でもワクチン・薬の効果を評価するんですね。
こうしてようやく、「うん、こうした特性の人ならワクチン・薬は効きそうだ」という結論を導くことができるのです。
統計の精度
医学研究の結果というのは「100回やれば百発百中で同じ結果が出る」というものではありません。
非専門家の方からしたら、ちょっと驚きかもしれませんね。
もしかすると、非専門家の方の中には「研究の結果というのは絶対の真実で、ズレようがない」と思うかもしれません。
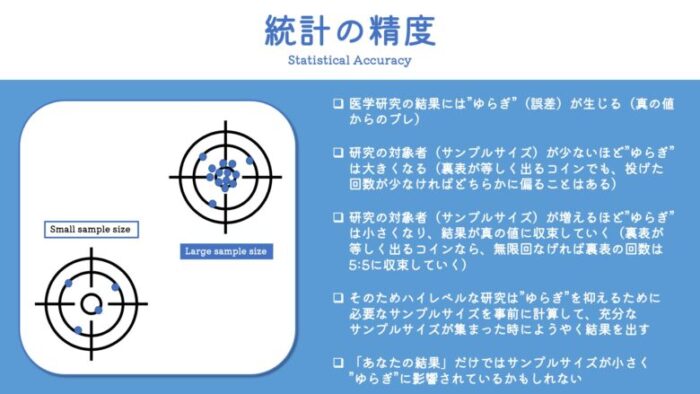
実はそうではなく、医学研究の結果には”ゆらぎ”が生じます。
そしてこの”ゆらぎ”は、研究に組み込んだ被験者の数(サンプルサイズ)が少なければ少ないほど、大きくなります。
反対に、被験者の数(サンプルサイズ)が多ければ多いほど、”ゆらぎ”は小さくなります。
イメージがつきにくいかもしれないので、コイントスをもとにお話ししましょう。
あなたの目の前に、表と裏が等しい確率で出るコインがあったとします。
このコインを10回投げた時、表と裏はそれぞれ何回ずつでるでしょうか?
理論値はもちろん5回ずつですね。
だって表と裏が等しい確率で出るんですから。
でも、皆さんも経験があるかもしれませんが、現実ではそう簡単にはいきません。
なぜなら、理論値からの”ゆらぎ”が発生するからです。
表が6回、裏は4回なんてザラに起こるでしょうし、
極端な場合には表が9回、裏が1回なんてことも起こっても、まぁそこまで驚くこともないでしょう。
なぜこのような”ゆらぎ”が生じるかというと、それはコイントスの回数が10回と少ないからです。
医学研究で言うと、これは「被験者(サンプルサイズ)が少ない」ということに該当します。
では、コイントスの回数を増やすとどうなるのか。
面白いことに、統計学の世界ではコイントスの回数を増やせば増やすほど、結果は真値に収束していく、つまり表と裏の出る確率が5:5になっていくということがわかっています。
医学研究でも同じように、研究に参加してもらう被験者の数を増やして、この”ゆらぎ”を制御しようとします。
事前に”ゆらぎ”を制御するためには何人くらいの被験者が必要かということを丁寧に計算し、それだけの被験者を集めて、そして十分な数の被験者が集まったところで、ようやくワクチン・薬の効果を評価するというわけですね。
では、「私の経験」で判断したワクチン・薬の効果はどうでしょうか?
当然、サンプルサイズは1、身の回りの人たちの経験談を足したとしても、せいぜい100を超えるかどうかでしょう。
これでは”ゆらぎ”の影響を十分に制御することができません。
だから、「私の経験」だけでワクチン・薬の効果を判断してはいけないわけですね。
選択バイアス・測定バイアス
私たち人間の判断は、私たちそれぞれの物事の見え方、聞こえ方に影響されています。
それは、研究者である私自身ももちろんながら同じです。
そして、時にそうした物事の見え方・聞こえ方は、ワクチン・薬の効果を判断する上での”ゆがみ”をもたらしてしまうことがあります。
それが医学研究の世界でバイアスと呼ばれるものです。
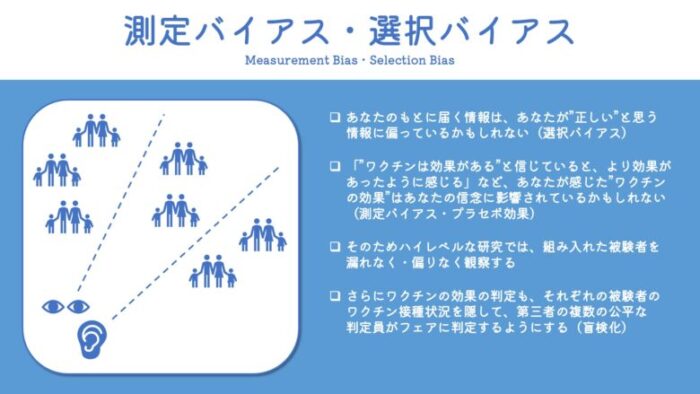
たとえば選択バイアス。
あるところに、「ワクチンは絶対に効果があるから打つべき」という強い信念を持っているAさんがいたとします。
すると、Aさんの身の回りには同じような意見を持った方が多く集まり、必然的にAさんの目や耳に入ってくる情報は、「ワクチンを打ったから、コロナを予防できた」というものに偏るかもしれません。
もちろん、その逆もまた然りです。
たとえば測定バイアス。
ふたたびAさんに登場して頂きましょう。
Aさんはワクチンを打って1ヶ月後、コロナに感染しました。
でも自宅待機で対処できそうだったため、逼迫する医療機関に負担はかけてはいけないと思い、受診はしませんでした。
軽快後、友人のBさんから「コロナどうだった?」と聞かれました。
「ワクチンの効果は絶対にある」と信じているAさんは、こう考えます。
「確かにコロナには罹ってしまったけれど、なんだかテレビで聞くほど症状が重くなかった気がする。そうだ、私はワクチンを打っていたから軽症で済んだに違いない!これはワクチンのおかげだ!」と。
さて、ここでAさんが本当に軽症だったかどうかは医療の観点からは不明です。
医師による客観的な診察を受けていないからです。
しかしながら、Aさんは「自分はワクチンを打っているから、コロナに罹っても軽症」という信念を持っていたため、自身の症状を軽症と判断しました。
つまり、Aさんの信念によってワクチンの効果の評価が影響されてしまっている、(もしかすると)歪められてしまっている状態ですね。
このように、ワクチン・薬の効果を判断する際には、その人自身の信念が影響し、効果の評価に”ゆがみ”をもたらしてしまうことがあるのです。
よく耳にする”プラセボ効果”も同じ仕組みですね。
あれも、「本当は薬そのものには効果はないけれど、使用者が”薬には効果があるはずだ”と信じることで、効果があるような気がしてくる」という現象です。
ハイレベルな医学研究は、この”ゆがみ”を制御するために様々な努力を行っています。
たとえば、被験者を登録した後は、特定の状態の被験者だけが研究に残らないようにするために、なるべく全ての被験者を最後まで観察し続けられるようにします。
また、被験者や研究の担当者がそれぞれの信念に影響されることを避けるため、それぞれの被験者が、どちらの群に割り振られているか(ワクチン接種・非接種)を研究担当者にも、そして被験者自身にもわからないようにします(これを専門用語で盲検化と呼びます)。
さらに、ワクチンの効果を評価する医師が「この被験者はワクチンを接種しているから、効果が出るように評価してしまおう」といった恣意的な評価が行えないようにするため、その医師にも各患者のワクチン接種状況を分からなくします。
場合によってはワクチン効果の評価医師だけではなく、データを解析する者にも分からなくします。
丁寧に行われた医学研究では、この”ゆがみ”の影響を可能な限り除去するために、これだけの努力をおこなっているわけです。
良い意味で医学研究者たちは、自身の判断を信用していないと言えるかもしれません。
さて、では「私の経験」だけでワクチン・薬の効果を判断した場合はどうでしょう?
その判断は、自分独自の世界の見え方・聞こえ方に歪められたものになってはいないでしょうか?
もちろん人によっては、自分の信念によらずに、とても客観的にワクチン・薬の効果を判断できる人もいるかもしれません。
しかし問題なのは、「その客観性は、他者からしたらブラックスボックスであり、分かりようがない」ということなのです。
だから、「私の経験」だけではワクチン・薬の効果を判断することはできないのです。
終わりに
いかがでしたでしょうか?
コロナワクチン・治療薬において、「私の経験」だけで効果を判断することの難しさをお伝えしてきました。
ポイントは4つ、
- 比較可能性
- 一般化可能性
- 統計の精度
- 選択バイアス・測定バイアス
の4つですね。
すきとほる疫学徒からのお願い
本ブログは、全ての記事をフリーで公開しており、「対価を払ってやってもいいよ」と思ってくださった方のみに、その方が相応しいと思っただけの対価をお支払い頂けるPay What You Want方式を採用しています。
教育に投資できる方だけがさらに知識を身につけ、そうでない方との格差が開いていくという状況は、容認されるべきではないと考えているからです(そもそも私程度の記事によって知識の格差が広がると考えていることが、勘違いかもしれませんが)。
私自身も高校卒業後は大学・大学院の学費、生活費と自分で工面する中で、親の支援を得られる友人たちがバイトをせずに学習に集中したり、海外留学や旅行などの経験を積んだりする様子を見て、非常に悔しい想いをした経験があるので、そういった悔しさも本ブログの原動力の一つになっています。
読者の皆様におかれましては、「勉強になった!」、「次も読みたい!」と本ブログに価値を感じてくださった場合のみ、ご本人の状況が許す限りにおいて、以下のボタンからご自身が感じた価値に見合うだけの寄付を頂戴できますと幸いです。
もちろん価値を感じなかった方、また学生さんなど金銭的に厳しい状況にある方からのご寄付は一切不要です。








